설사, 구토로 인한 급성 탈수증(2)
Dehydration caused by diarrhea and vomiting
탈수의 진단
-
탈수증은 어떤 병이나 원인으로 생긴 증상 징후이다.
-
탈수가 됐다고 의심되면 탈수의 정도와 탈수의 형태과 종류와 원인을 빨리 알아야 한다. 그렇지 않으면 적어도 탈수의 원인이 무엇인지 추정해야 한다
-
병력, 증상 징후와 진찰소견, 대소변 검사와 혈액 검사 등을 종합해서 탈수증의 정도, 탈수의 종류와 원인을 알아본다.
-
탈수되기 바로 전 체중 치와 탈수를 진단할 때의 체중 치를 정확히 알면 탈수로 생긴 체중의 감소와 탈수의 정도를 쉽게 알 수 있다. 그러나 탈수되기 바로 전 체중 치를 정확히 알 수 있는 경우가 많지 않다. 때문에 설사나 구토로 체중의 감소로 탈수의 정도를 알 수 없는 때가 많다.
-
그래서 병력, 증상 징후, 진찰소견, Na⁺, K⁺, Cl⁻, HCO3⁻ 등의 전해질 이온 혈 중 농도, 혈액의 pH 농도 지수(수소이온 농도 지수)와 염기(base) 농도 검사, 소변검사, 피 검사, 체중 증감 등을 종합해서 탈수증의 정도와 임상적으로 경도 탈수, 중증도 탈수, 중증 탈수인지, 또는 등장성 탈 수, 고장성 탈수, 저장성 탈수인지 진단하는 것이 일반적이다.
급성 설사와 탈수의 치료
-
구토와 설사를 갑자기 하면서 고열이 나면 쉽게, 심하게 급성으로 탈수될 수 있고 그로 인해 쇼크에 빠질 수 있고 사망 할 수 있다.
-
급성 중등도 탈수, 급성 중증 탈수, 또는 급성 경도 탈수가 됐다고 의심하면 탈수를 응급으로 치료해야 한다.
-
급성 탈수 치료 방법에 관해 구체적으로 설명한다.
급성 탈수는 포도당 전해질 용액으로 재수화 치료를 한다.
(표 34 참조).
-
탈수의 정도와 종류에 따라 다음과 같이 재수화(Rehydration)치료를 해서 급성 탈수를 치료할 수 있다.
-
위장관이 막히지 않고, 의식이 있는 급성 탈수는, 그 탈수의 정도에 따라, 경구용 포도당 전해질 재수화 치료 용액(Oral glucose electrolyte rehydration solution)을 단골 소아청소년과 의사의 지시에 따라 경구로 투여 치료하든지
-
경구용 포도당 전해질 재수화 치료 용액을 비위 피딩 튜브(콧구멍–비강–인두–식도를 통과시켜 위 속에 넣은 식이 튜브)로 위 속에 투입해 급성 탈수 재수화 치료를 하든지
-
주사용 포도당 전해질 용액 정맥주사로 급성 탈수 재수화 치료를 하든지
-
주사용 포도당 전해질 용액 골수 주사로 급성 탈수 재수화 치료를 하든지
-
이상 설명한 급성 탈수 재수화 치료 방법들 중 한 두 가지 치료방법으로 동시 치료할 수 있다.
재수화 치료 Rehydration treatment
|
현상유지 수화 치료 Maintenance hydration treatment
|
-
재수화 치료를 한 다음 계속되는 설사나 구토 등으로 잃는 수분 양과 전해질 양과 기초 신진대사로 인해 소실되는 수분 양과 전해질 양을 보충해 주는 수화 치료를 해 더 이상 탈수되지 않게 해야 한다.
-
페디아라이트(Pedialyte), 인파라이트(Infalyte), 또는 라이스라이트(Ricelyte) 등 경구용 포도당 전해질 현상유지 수화 치료 용액으로 재수화 치료를 하든지 주사용 포도당 전해질 현상유지 수화 치료 용액 정맥주사로 보충 현상유지 수화 치료를 하든지
-
그 외 방법으로 현상유지 수화 치료 용액으로 재수화 치료를 할 수 있다.
|
영양분과 칼로리를 공급한다.
-
재수화 치료 용액이나 현상유지 수화 치료 용액으로 설사로 생긴 탈수를 치료하면서 그날그날 필요로 하는 영양분 양과 칼로리 양을 가능한 한 조기에 공급해야 한다.
-
신체 내 수분과 전해질을 계속되는 설사나 구토 등으로 계속 잃고 계속 탈수 되지 않게 포도당 전해질 현상유지 수화 치료 용액을 경구로나 혈관주사로 계속 공급해 치료하면서 질병으로 섭취하지 못한 영양분, 설사로 잃은 영양분, 기초 신진대사로 잃은 영양분과 수분 량 전해질 양을 보충해 주는 치료를 하는 동시에 적절한 음식물을 조기에 섭취하도록 치료해야 한다.
-
주사용 포도당 전해질 재수화 용액으로나 경구용 포도당 전해질 재수화 치료 용액으로 재수화 치료를 할 때 쓰는 경구용이나 주사용 포도당 전해질 용액 성분에 든 포도당에서 얻을 수 있는 에너지(칼로리)의 양은 그날그날 기초 신진대사에 필요한 에너지 양으로 쓰는 데는 태부족한 양이다. 그래서 가능한 한 조기에 영양분과 칼로리를 음식물에서 얻게 하든지 그 외 방법으로 영양분을 섭취하게 해야 한다.
설사와 탈수의 원인을 찾아 원인에 따라 적절히 치료한다.
-
병원성 대장균 장염, 장티푸스, 세균성 이질, 콜레라, 캠필로박테르 장염, 에르시니아 장염, 람불편모충증 등 감염성 위장염으로 설사 할 수 있고 탈수 될 수 있고
-
감염성 위장염 이외 신체 다른 부위에 생긴 감염성 질환으로 탈수 될 수 있다.
-
감염병 이외, 출혈, 기아, 음식물 알레르기성 위장염 등으로 탈수 될 수 있다.
-
어떤 병으로 탈수되었다고 진단이 나오거나 추정 진단을 하면 탈수를 일으킨 원인을 찾아 원인 되는 병을 근본적으로 치료하면서 설사와 탈수를 동시 치료해야 한다.
설사와 탈수의 원인에 따라 특수 치료를 할 수 있다.
-
대부분의 경우, 위장염을 앓을 때 그로 인해 탈수될 수 있다.
-
위장염을 앓을 때는 위장관 점막 층이 손상될 수 있다.
-
위장관 점막 층이 손상되면 점막 층에서 유당분해효사가 분비되지 않아 2차성 유당 효소 결핍증이 생겨 유당 불내증이 생길 수 있고
-
그 외 단당 효소 결핍증으로 단당 불내증이 생길 수 있다.
-
경구로 섭취한 유당이나 우유와 그 외 단당 음식물이 유당 불내증이나 단당 불내증으로 소장관 내에서 정상적으로 소화되지 않을 수 있다.
-
단당이 소화되지 않으면 설사를 더 할 수 있고
-
그로 인해 탈수될 수 있다.
-
바이러스 위장염이나 박테리아 위장염으로 위장관 점막 층이 손상되면 2차성 유당 불내증이 생길 수 있다.
-
바이러스 위장염 등을 앓는 동안은 물론이고 그 위장염으로 설사, 구토, 복통이 더 이상 생기지 않는 날로부터 약 3∼7일 동안 우유 및 우유 성분이 든 음식물이나 유당 성분이 든 음식물을 가능한 한 일체 섭취해서는 안 된다.
-
우유 단백이나 유당 성분이 든 인공영양을 먹던 신생아들이나 영아들이 설사 하면 유당이나 우유 단백 성분이 든 인공영양을 설사를 더 이상 하지 않을 때까지 섭취해서는 안 된다.
-
담즙 산으로 인한 설사는 콜레스트라민제 (Cholestyramine/Questran)로 치료한다.
-
췌장에서 분비되는 효소 부족으로 생긴 설사는 부족한 원인을 알아 치료하고 췌장효소제로 치료할 수 있다.
-
설사를 일으킨 병을 근본적으로 치료할 수 없지만 설사를 일시적으로 멈추게 할 수 있는 비스무스제, 아편제, 또는 로페르아마이드(Loperamide)제 중 한 가지를 선택해 설사를 잠시 동안 멈추게 치료할 수 있으나 소아청소년들의 설사는 그런 종류의 설사 멈추게 하는 약으로 치료하지 않는 것이 일반적이다.
-
경구용 포도당 전해질 재수화 치료 용액이나 경구용 현상유지 수화치료 용액으로 이미 생긴 탈수를 치료할 수 있고 설사와 탈수가 더 이상 계속 되지 않게 예방적으로 형살 유지 수화 치료를 할 수 있다.
감염성 위장염으로 설사하면서 탈수될 때는 위장염을 일으킨 병원체에 감염되지 않도록 적절히 예방 한다.
-
평소에도, 감염성 병원체에 감염되어 위장염에 걸리지 않게 예방을 잘 해야 한다.
-
병원체에 오염되지 않는다고 보증된 음료수를 섭취하든지 가능하면 끓여 멸균시킨 음료수를 섭취한다.
-
가능하면 인공영양을 먹이는 대신 모유를 수유한다.
-
감염성 위장염으로 인해 설사나 구토를 할 때 구토물이나 설사 변에 병원성 균이 오염되어 있을 수 있고 그 병원성 균에 감염되면 감염성 위장염에 걸릴 수 있다.
-
항상 손을 깨끗이 씻어 감염성 위장염에 걸리지 않게 잘 예방해야 한다.
급성으로 생긴 설사 및, 또는 구토와 탈수는 주사용 또는 경구용 포도당 전해질 재수화 치료 용액으로 응급 치료할 수 있다.
-
이미 생긴 탈수를 포도당 전해질 재수화 치료 용액으로 응급으로 재수화 치료를 한다.
-
설사 등으로 급성 탈수가 심하게 생기고 그로 인해 혈압이 떨어져 쇼크 등 심한 탈수의 증상 징후가 있을 때는 정맥 주사용 포도당 전해질 재수화 치료 용액으로 재수화 치료를 응급으로 하거나 골수주사 응급 재수화 치료를 하든지
-
의식이 있고 소대장관의 일부가 막히지 않았으면 WHO 경구용 포도당 전해질 재수화 치료 용액이나 경구용 재수화 치료 용액, 즉 리하이드라라이트(Rehydralyte)용액 중 한 종류를 선택해 경구 재수화 치료를 해서 급성 탈수를 응급으로 치료할 수 있다.
-
처음 경구 재수화 치료를 시작 할 때는 체중 매 kg당 재수화 치료 용액 1회분의 치료 용량은 나이에 따라 다르나 대개 40~50cc를 투여하기 시작한다.
-
치료 시작 4시간이 될 때까지 같은 용량의 1회분 재수화 치료 용액을 경구로 섭취하는 것이 보통이다.
-
경구용 재수화 치료 용액의 1회분을 나이에 따라 숟가락으로 먹이든지 우유병으로 먹이든지, 컵으로 먹일 수 있다.
-
이 치료도 어디까지나 단골 소아청소년과 의사의 지시에 따라 실시한다.
-
위나 소대장관이 폐쇄돼지 않고 재수화 치료 용액을 경구로 섭취해서는 안 된다는 의사의 지시가 없는 한 경구용 포도당 전해질 재수화 치료 용액을 단골 소아청소년과 의사의 지시에 따라 계속 경구로 섭취한다.
-
물론, 치료 중 병세가 악화되면 단골 소아청소년과 의사에게 즉시 연락해 적절한 치료를 시작해야 한다.
-
이런 식으로 구토, 설사, 탈수를 치료하려면 부모는 적어도 반의사가 되어야 한다. 그리고 이런 치료를 할 수 있는 진료 여건을 갖춘 나라에서 만 가능 하다.
-
경구용 포도당 전해질 재수화 치료 용액을 경구로 섭취할 수 없으면 비위 피딩 튜브를 콧구멍–비강–인두강–식도관을 통과해 위 속에 넣고 비위 피딩 튜브를 통해 경구용 포도당 전해질 재수화 치료 용액을 위 속에 직접 주입해 치료할 수 있다.
-
수분과 전해질 현상유지 재수화 치료 용액으로 이런 치료를 병원에서 할 수 있다.
-
약 4시간 동안 재수화 치료를 한 다음 설사 구토를 더 이상 하지 않고 병세가 호전되면 페디아라이트, 인파라이트, 또는 라이스라이트 용액 등 경구용 포도당 전해질 현상유지 수화 치료 용액들 중 한 가지를 선택해 1회분 체중 매 kg당 150cc를 24시간 동안 나이와 체중에 따라 숟가락, 컵, 또는 우유병으로 섭취해 현상유지 탈수 치료를 할 수 있다.
-
갈증이 나고 배가 고파서 음식물을 먹으려하면 모유를 수유 할 수 있다.
-
우유 단백이나 유당 성분이 들어 있지 않은 포물라(인공영양)을 시험 삼아 조금씩 먹일 수 있다.
-
이때 아이소밀이나 프로소이 등 유당 성분이 들어 있지 않은 랙토 프리 포물라(Lactofree formula)나 저 알레르기성 포물라를 보통 때 먹이는 농도의 반 내지 ⅓ 농도로 맹물로 희석한 다음 1회분을 조금 먹이기 시작한다.
-
재수화 치료를 한 다음 경구용 포도당 전해질 현상유지 수화치료 용액으로 현상유지 수화 치료를 24시간 더 하는 동안 설사를 계속 조금 하는 경우도 있다.
-
이 경우, 매번 설사 할 때 설사 변으로 잃은 수분 량과 동량을 체중 kg당 10cc 량을 설사할 때마다 추가로 더 먹인다.
-
즉 24시간 동안 먹여야 하는 현상유지 수화치료 용액의 1회분 양에다 매번 설사로 잃은 수분 양을, 즉 체중 kg당 10cc을 추가로 더 먹여 치료한다.
-
어떻게 생각하면 부모들에게 매우 복잡한 재수화 치료과 현상유지 수화치료인 것 같다.
-
그러나 구토, 설사. 탈수가 소아청소년 자녀들에게 생기면 엄마 아빠는 1차적 수화 치료를 하는 경우가 대부분이다.
-
부모들은 이런 수화 치료를 할 수 있게 적어도 반의사가 되어야한다.
영유아가 설사하고 경미하게 탈수됐을 때 모유나 음식물을 먹이는 방법
-
모유를 먹는 영유아가 설사하지만 건강상태가 전반적으로 좋으면 단골 소아청소년과 의사의 특별한 지시가 없는 한 모유수유를 계속 한다.
-
수유모가 때로는 스트레스를 받아 모유가 잘 분비되지 않을 수 있다. 평소 보다 음식물을 더 많이 섭취하면 모유 분비가 더 잘 될 수 있고 모유수유를 계속 할 수 있다.
-
인공영양을 먹는 영유아가 설사로 경미하게 탈수되면 이상 설명한 것과 같이 재수화 치료와 현상유지 수화 치료를 한 후 덜 설사하면 수화치료를 더 이상 할 필요가 없다.
-
수화 치료를 다 끝난 후 24시간이 지나면 보통 때 먹었든 농도의 포물라를 먹이기 시작한다.
-
생후 3개월 이전 영아들의 탈수를 치료 할 때 재수화 치료가 다 끝나고 현상 유지 수화치료가 다 끝난 후 적어도 1~7일 간 유당 성분이 들지 않은 포물라를 먹인다.
-
이유식을 먹었던 영유아들에게 생겼던 설사 구토 탈수가 다 나았을 때 최초로 먹여 볼 수 있는 이유식은 바나나, 쌀죽, 닭고기 국물 등 반 유동 이유식을 조금씩 먹여 볼 수 있다.
설사와 탈수의 중증도와 증상 징후 등에 따라 그때그때 응급 탈수 치료를 하는 방법
조금 구토 하거나
-
구토하지 않고 설사를 조금 하면서 배가 조금 아프거나
-
구토도 않고 배가 조금도 아프지 않고 설사를 조금 하거나
-
급성 경도 탈수가 생겼을 때는
-
경구용 포도당 전해질 재수화 치료 용액을 체중 매 kg당 40~50cc을 총량으로 계산 해 4시간 동안 환아의 나이에 따라 숟가락, 우유병, 또는 컵으로 섭취해 탈수 치료를 한다.
조금 설사하면서 심하게 구토하거나
-
경구용 포도당 전해질 재수화 치료 용액으로 치료 받는 동안 심하게 구토하거나
-
경도내지 중등도로 탈수되거나
-
경구용 포도당 전해질 재수화 치료 용액을 경구로 섭취할 수 없거나
-
설사로 잃는 수분 양이 경구로 섭취한 재수화 치료 용액 양보다 더 많은 경우에는 단골 소아청소년과 의사의 지시에 따라 적극적으로 치료받고
-
경구용 포도당 전해질 재수화 치료 용액으로 응급으로 치료하는 대신 주사용 포도당 전해질 재수화 치료 용액을 체중 매 kg당 20cc를 첫 30~60분 동안 정맥주사나 골수주사로 재수화 치료를 받는다.
주사용 포도당 전해질 재수화 치료 용액 정맥주사나 골수주사로 재수화 치료를 받는 동안이나 받은 후
-
계속 구토하거나
-
구토 및 설사를 계속하거나
-
환아가 계속 아프거나 더 아픈 것 같거나
-
열이 나거나 점액 섞인 설사를 하거나
-
피 섞인 설사를 할 경우는 병원 입원 치료를 받는다.
주사용 포도당 전해질 재수화 치료 용액 정맥주사나 골수주사로 재수화 치료를 받는 동안이나 받은 후 일반적 추적 치료의 예.
| 원칙적으로 언제든지 단골 소아청소년과 의사와 부모가 그때그때에 따라 적절히 치료해야 한다. |
-
구토나 설사를 더 이상 하지 않거나
-
덜 구토하거나 덜 설사 하거나
-
페디아라이트 용액, 인파라이트 용액 등 경구용 포도당 전해질 현상유지 수화치료 용액 등을 경구로 섭취한 후 심하게 토하지 않거나
-
경구용 포도당 전해질 현상유지 수화 치료 용액을 의사의 지시에 따라 체중 kg당 150cc를 나이에 따라 숟가락이나 컵이나 우유병으로 24시간 동안 먹여 현상유지 수화 치료를 한다.
-
이때 설사나 구토를 더 이상 하지 않고 탈수 되지 않고 아픈 데가 없는 것 같으면 경구용 포도당 전해질 현상유지 수화치료 용액의 치료 용량을 제한할 것 없이 먹고 싶은 양만큼 먹일 수 있다.
-
경구용이나 주사용 포도당 전해질 용액 등으로 재수화 치료나 현상유지 수화 치료를 할
-
때 치료에 쓴 용액의 이름과 용량, 대소변의 횟수와 양 등을 정확히 기록해야 한다.
-
포도당 전해질 용액 정맥주사로 재수화 치료를 하거나 현상유지 수화 치료를 해서 구토, 설사, 탈수를 치료하는 동안 구토나 설사가 점점 덜 하거나 건강상태가 호전되고 단골 소아청소년과 의사가 특별한 지시가 없는 한 경구용 포도당 전해질 현상유지 수화치료 용액을 경구로 계속 더 섭취할 수 있다.
-
쌀죽이나 보리차물 등 유동 음식물의 전해질 성분과 양은 설사, 구토, 탈수의 치료에 적절치 않다. 그래서 급성 설사, 구토, 탈수를 치료를 할 수 있는 재수화 치료나 현상유지 수화 치료용으로 적절한 음식물이 아니다.
-
또 설사를 하는 동안 우유나 유당 성분이 든 인공영양을 섭취하면 설사를 더 할 수 있다. 설사 할 때는 우유가 든 음식물은 섭취해서는 안 된다.
-
위장염으로 설사할 때 사과 주스나 그와 다른 종류의 과일류 소스, 토마토 주스 등 과일이나 채소류 주스나 소스를 먹이면 위장관 내 삼투압이 보통 이상으로 증가되어 삼투압성 설사를 할 수 있다.
-
나이에 따라 사과 주스나 그 외 과일 주스를 묽게 희석해서 조금씩 먹여볼 수 있다.
-
구토나 설사를 더 이상 하지 않으면 평소 먹던 음식물을 조금씩 점차로 먹이기 시작한다.
-
영아들이 위장염을 앓는 동안 유당 성분이 든 인공영양을 먹이지 말고 유당 성분이 들지 않은 프로소이 인공영양이나 아이소밀 등 유당 프리 콩 단백이 든 인공영양을 먹인다.
-
인공영양을 먹이기 시작할 때 처음 몇 시간 동안은 보통 때 먹였던 인공영양의 농도의 1/2~ ⅓ 농도로 희석해서 한두 번 정도 소량 먹이다가 구토 설사를 하지 않으면 설사나 구토를 하기 전 평소 먹이었던 인공영양의 농도로 점차로 바꿔 먹인다.
-
평소 먹던 인공영양의 농도 보다 더 희석한 인공영양을 처음 얼마동안 1회에 10~30cc 정도 소량 먹여보고 처음 먹어본 후 설사와 구토를 더 이상 하지 않고 배가 아프지 않는 것 같으면 점차로 인공영양의 용량을 더 많이 먹인다. 그리고 보통 때 먹던 농도의 인공영양을 먹일 수 있다.
-
설사와 탈수가 완치된 날부터 약 3~7일까지 유당 성분이 들지 않은 인공영양을 먹이기 시작한다. 1세 이후 유아들이나 학령기 아이들은 보통 때 먹던 음식물을 조금씩 먹기 시작한다.
- 영유아들에게 생기는 설사, 구토, 탈수는 기침, 열 등과 같이 흔한 증상이다. 부모가 소아청년 자녀들에 생기는 설사, 구토, 탈수를 단골 소아청소년과 전문의의 도움으로 일차적으로 가정에서 치료할 수 있어야 한다.
주사용 포도당 전해질 재수화 치료용 용액으로 탈수를 응급으로 치료한 후 추적 치료
-
2세 이상 유아들이나 학령기 아이들에게는 페디아라이트 용액 등 현상유지 수화치료 용액, 코카 콜라나 진저엘(Ginger ale)수액, 케이트 라이트 등 전 유동식 액(표34 참조)을 의사의 지시에 따라 조금씩 먹일 수 있다.
-
경구용 포도당 전해질 용액 재수화 치료를 한 후 현상유지 수화치료 용액을 숟가락, 우유병, 또는 컵으로 먹일 때 구토를 조금하면 20~30분 동안 아무것도 먹이지 말고 관찰 치료를 한다.
-
그 다음 더 이상 구토하지 않으면 또 다시 소량 섭취할 수 있다.
-
그리고 현상유지 수화치료 용액의 1회분 용량을 서서히 점진적으로 조금씩 증가시킬 수 있다.
-
치료 중 질문이 있으면 단골 소아청소년과 의사에게 전화로 질문해 그의 지시에 따라 치료한다.
-
경구용 포도당 전해질 용액 재수화 치료를 시작한 후 8~12시간까지 전혀 구토하지 않고 설사를 하지 않고 건강 상태가 전반적으로 좋으면 보통 때 먹던 음식물을 의사의 지시에 따라 섭취하기 시작한다.
-
이때 우유나 유당 성분이 든 음식물을 섭취해서는 안 된다.
-
경구용 포도당 전해질 용액 재수화 치료를 한 후 24시간까지 설사를 조금도 하지 않거나 거의 하지 않으면 보통 때 먹던 음식물을 조금씩 섭취하기 시작한다.
-
보통 때 먹던 인공영양을 먹일 수 있으나 첫 24시간 동안 인공영양의 농도를 1/2~⅓농도로 희석해서 먹일 수 있다.
-
이 치료도 역시 단골 소아청소년과 의사의 지시에 따라 한다.
-
1세 이후 유아들이나 학령기 아이들이 설사 하면 우유, 치즈, 아이스크림 등 우유나 우유 단백이나 유당 성분이 든 음식물은 더 이상 설사 하지 않을 때까지 섭취해서는 안 된다.
-
1세 이전 영아들에게 경구용 포도당 전해질 현상유지 수화치료 용액 대신 소다수나 쿨에이드(Kool-aid) 등의 전 유동 음식물을 먹여서는 안 된다.
| 여기서 제공한 경구용 포도당 전해질 재수화 치료용 용액, 현상유지 수화 치료용 용액, 의 상품명은 주로 미국에서는 의사의 처방 없이 살 수 있는 것이다. 그 용액의 성분이 거의 비슷하다. 경구용 포도당 전해질 재수화 치료용 용액, 현상유지 수화 치료용 용액을 구입할 때는 단골 소아청소년과 의사의 지시에 따라 적절한 경구용 포도당 전해질 재수화 치료용 용액, 현상유지 수화 치료용 용액을 구입 한다. |
엄마 아빠가 가정에서 단골 소아청소년과 의사의 지시에 따라 설사, 구토, 탈수를 치료하는 중 다음과 같은 경우 단골 소아청소년과 의사에게 바로 전화해 단골 소아청소년과 의사의 지시에 따라 치료한다.
-
설사나 구토의 횟수가 더 많아지거나
-
소변 양이 점점 더 줄고 소변보는 횟수가 줄거나
-
대변에 피가 나오거나
-
대변에 점액이 섞여 나오거나
-
탈수증이 더 현저하게 생기
-
건강상태가 전반적으로 더 나빠지거나
-
엄마 아빠가 가정에서 치료할 자신이 없고 걱정이 될 때는 서슴지 말고 병원 응급실이나 단골 소아청소년과 의사의 지시에 따라 응급 치료를 해야 한다.
|
다음은 “50개윌 된 아이가 배가 아프다. 위장염, 구토, 설사, 복통, 열”에 관한 인터넷 소아청소년 건강상담 질의응답의 예 입니다. |
Q.&A 50개윌 된 아이가 배가 아프다. 위장염, 구토, 설사, 복통,
열에 관해
Q.
안녕하세요. 아이가 아침부터 열나고 토하고 설사도 해요 얼마 전부터 배가 아프다고 했는데…. 병원에 가봐야 하는지요? 참고로 어젠 소아청소년과에 갔는데 감기라고 하더군요. 하지만 너무 많이 토해서 걱정되요. 1시간 동안 5번 토했어요. 좋은 답변 부탁합니다.
A.
지애 엄마께
안녕하세요. 좋은 질문해 주셔서 감사합니다.
자녀의 나이, 성별, 과거 병력, 가족 병력, 진찰소견, 임상검사 등의 정보를 더 많이 알수록 답변을 드리는데 도움이 됩니다. 주신 정보를 토대로 해서 답변을 드리겠습니다.
자녀의 나이가 몇 살인지는 모르나 소아가 열나고 토하고 배가 아프고 설사하면 탈수되기 쉽습니다.
자녀는 많이 아픈 상태에 있습니다.
식중독이나 바이러스 위장염이나 박테리아 위장염, 또는 다른 종류의 감염병으로 그런 증상 징후들이 생길 수 있습니다.
소아청소년과 의사를 곧 다시 보시고 진단 치료를 곧 받으시기 바랍니다.
[부모도 반의사가 되어야 한다–소아가정간호 백과–제9권 소아청소년 소화기계 질환–구토, 설사, 위장염, 배가 아플 때. 탈수, 구토, 설사, 제7권 소아청소년 감염병–식중독 등을 참조하시기 바랍니다. 질문이 더 있으면 다시 연락해 주시기 바랍니다.
감사합니다. 이상원 드림
설사 및, 또는 구토의 원인과 기전 Causes and pathogenesis of diarrhea and, or vomiting
-
위장염으로 위장관 점막 층이나 소장관 점막 층 등에 염증이 생기는 것이 보통이다.
-
이때 섭취한 음식물은 물론, 간에서 분비되는 담즙, 췌장에서 분비되는 췌장액, 위, 소대장관의 점막 층에서 분비된 위장관 장액 등이 손상된 위장관 점막 층을 통과해서 혈관으로 정상적으로 흡수되지 않는다.
-
체액이 혈관 속에서 위장관 점막 층을 통해 위장관 속으로 정상 이상으로 더 많이 분비 된다(p.00 설사와 탈수 참조).
-
감염병성 위장염(Infectious gastroenteritis)을 앓을 때 혈관 속에서 위장관 점막 층을 통과해 위장관 내로 분비된 체액(즉, 혈액의 일부분), 췌장에서 분비된 췌장액, 간에서 분비된 담즙과 먹은 음식물이 섞인 “위장관 내 혼합물“이 위장관 점막 층을 통과해서 정상적으로 혈관 속으로 흡수될 수 없다.
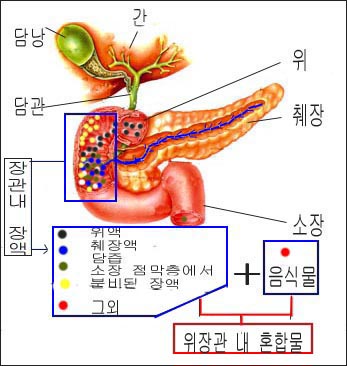
▴ 그림 1-43. 위장관 내 혼합물의 성분은 담즙, 췌장액(이자액), 장액, 위액, 체액, 수분, 각종 전해질. 소화되지 않은 음식물이다. 이것을 “위장관 내 혼합물”이라고 한다.
Copyright ⓒ 2011 John Sangwon Lee, MD., FAAP
-
이때, 위장관 점막 층의 점막 세포들이 위장염으로 손상되고 그로 인해 유당효소 및 단당효소등이 정상적으로 충분히 분비될 수 없다.
-
이런저런 이유로, 먹은 음식물이 위장관 속에서 정상적으로 소화되지 않을 수 있다. 일부 소화된 음식물, 거의 다 소화된 음식물과 위장관 내 장액이 점막 층을 통과해 혈관 내로 정상적으로 흡수될 수 없다.
-
거기다가, 위장관 내 혼합물이 정상적으로 소화되지 않고 장관 내 상존 박테리아에 의해 부패된다.
-
장관 내에 가스, 유기산, 무기산이 부패된 혼합물에서 생성된다.
-
그로 인해 위장관이 자극받아 장 연동이 항진된다.
-
그래서 설사 및, 또는 구토를 한다.
-
이때 위장관 내에 가스가 차서 배가 팽만해질 수 있고 방귀를 뀐다.
-
위장관 속 장액, 소화되지 않았던 음식물은 건강에 해로운 독성상태로 변화될 수 있다.
-
상부 위장관 내 있는 위장관 내 혼합물은 식도관, 인두, 입을 통해 구토해 배설되고
-
하부 위장관 내 혼합물은 설사 변으로 위장 밖으로 배설된다.
-
이렇게 해서 독성 위장관 내 혼합물을 구토나 설사로 위장관 속이 비면 편안해지고 시원해진다.
-
위장염이 있을 때는 먹은 음식물이 위장관 내에서 제대로 소화될 수 없다. 그래서 구토 설사를 하게 되고 탈수 된다.
-
이때는 위장관 점막 층을 통과해서 혈관 속으로 잘 흡수될 수 있는 전 유동식이나 반 유동 음식물만 섭취해야한다.
-
바로 이런 이유로 심하지 않은 위장염이 있을 때는 경구용 포도당 전해질 용액 등 전 유동식이나 자극성이 적은 닭고기 쌀 국물 등 반 유동식을 조금씩 경구로 섭취하든지,
-
위장염이 발병 된 후 처음 얼마동안은 경구를 통해 아무것도 섭취하지 말고 그 대신 포도당 전해질 용액 혈관주사로 재수화 치료를 받든지 현상유지 치료를 받아야 한다.
-
심한 위장염이 있을 때 위장관 내 음식물이나 위장관 장액 등을 구토하거나 설사변으로 배설 된다.
-
그래서 구토 및, 또는 설사가 생기는 것이다.
Dehydration caused by diarrhea and vomiting (2) 설사, 구토로 인한 급성 탈수증(2)
Diagnosis of dehydration
- Dehydration is a symptom of any disease or cause.
- If you suspect that you are dehydrated, you need to know the degree of dehydration, the type, type, and cause of dehydration quickly. Otherwise, you should at least estimate what is causing the dehydration.
- Comprehensive medical history, symptoms and examination findings, urine and urine tests, and blood tests to find out the degree of dehydration, the type and cause of dehydration.
- If you know your body weight just before dehydration and your body weight at the time of diagnosing dehydration, you can easily determine the weight loss caused by dehydration and the degree of dehydration.
- However, there are not many cases where you can accurately determine your weight just before dehydration.
- Therefore, there are many times when the degree of dehydration cannot be determined due to weight loss due to diarrhea or vomiting.
- So, medical history, symptom signs, medical findings, electrolyte ions such as Na⁺, K⁺, Cl⁻, HCO3⁻, etc., blood concentration index (hydrogen ion concentration index) and base concentration test, urine test, It is common to diagnose the degree of dehydration and clinically whether it is mild dehydration, severe dehydration, severe dehydration, or isotonic dehydration, breakdown dehydration, hypotonic dehydration, etc. by combining the blood test and weight gain.
Treatment of acute diarrhea and dehydration
- Sudden vomiting and diarrhea and high fever can easily and severely acute dehydration, resulting in shock and death. If you suspect that you have acute moderate dehydration, acute severe dehydration, or acute mild dehydration, dehydration should be treated as an emergency.
- The treatment method for acute dehydration will be described in detail.
For acute dehydration, rehydration treatment is performed with a glucose electrolyte solution. (See Table 34).
- Depending on the degree and type of dehydration, acute dehydration can be treated with rehydration treatment as follows.
- If the gastrointestinal tract is not blocked and conscious acute dehydration, depending on the degree of dehydration, an oral glucose electrolyte rehydration solution is administered orally according to the instructions of a regular pediatrician.
- Acute dehydration rehydration treatment is performed by injecting oral glucose electrolyte rehydration treatment solution into the stomach through a nasal feeding tube (a dietary tube inserted through the nostril-nasal-pharyngeal-esophagus and into the stomach). Whether for acute dehydration rehydration treatment by intravenous injection of glucose electrolyte solution for injection
- Whether for acute dehydration rehydration treatment with bone marrow injection of an injectable glucose electrolyte solution
- One or two of the above-described acute dehydration rehydration treatment methods can be simultaneously treated.
Rehydration treatment
- The amount of water and electrolytes lost in a short time due to acute dehydration is reduced in a short time.
- Orally,
- With he mouth, esophagus gastric route,
- Or by vascular injection
- By bone marrow injection
- The treatment of acute dehydration, which is restored with a glucose electrolyte solution, is called “rehydration treatment”.
Maintenance hydration treatment
- After rehydration treatment, hydration treatment that supplements the amount of water and electrolytes lost due to continued diarrhea or vomiting, and supplies the amount of water and electrolytes lost through basic metabolism for the maintenance of basic human life.
- After rehydration treatment, hydration treatment that supplements the amount of fluids and electrolytes lost due to continued diarrhea or vomiting, and the amount of fluids and electrolytes lost due to basal metabolism should be treated to prevent further dehydration.
- Rehydration treatment with oral glucose electrolyte development hydration treatment solution, such as Pedialyte, Infalyte, or Ricelyte, or rehydration treatment with a hydration treatment solution for injection, or supplementation with intravenous injection of glucose electrolyte development hydration treatment solution
- Whether to treat As another method, rehydration treatment can be performed with the status quo hydration treatment solution.
- Pocari Sweater is a kind of ionic beverage.
- After inquiring with a regular pediatrician, you can treat mild diarrhea, vomiting, and dehydration with a Pocari sweater.
- However, beverages such as barley tea that are not balanced in electrolyte concentration should not be used for treatment of vomiting, diarrhea, dehydration, rehydration, or treatment of hydration.
Supply nutrients and calories.
- While treating dehydration caused by diarrhea with a rehydration treatment solution or a status quo hydration treatment solution, the amount of nutrients and calories required for the day should be supplied as early as possible. Maintains the status of glucose electrolytes to prevent continuous loss of water and electrolytes in the body due to continuous diarrhea or vomiting, etc., and maintains the status of glucose electrolytes.
- Treatment to compensate for the amount of nutrients and fluids lost in the body should be treated to ensure early intake of adequate food.
- The amount of energy (calories) that can be obtained from glucose in the components of the oral or injectable glucose electrolyte solution used for rehydration treatment with an injectable glucose electrolyte rehydration solution or oral glucose electrolyte rehydration treatment solution is the basis for the daily budding.
- It is not enough to use as the amount of energy needed for metabolism. So, you need to get nutrients and calories from food as early as possible, or get them in some other way.
Find the cause of diarrhea and dehydration and treat
- it appropriately according to the cause. Infectious gastroenteritis such as pathogenic E. coli enteritis, typhoid fever, bacterial dysentery, cholera, campylobacter enteritis, ercinia enteritis, and Lambbellia can cause diarrhea and dehydration.
- Infectious diseases other than infectious gastroenteritis can cause dehydration. In addition to infectious diseases, it can be dehydrated due to bleeding, starvation, food allergic gastroenteritis, etc.
- If it is diagnosed as dehydration due to a certain disease, or if a presumptive diagnosis is made, diarrhea and dehydration should be treated simultaneously by finding the cause of the dehydration and fundamentally treating the disease.
Special treatment may be given depending on the cause of diarrhea and dehydration.
- In most cases, when suffering from gastroenteritis, it can lead to dehydration.
- With gastroenteritis, the mucous layer of the gastrointestinal tract can be damaged.
- If the mucous membrane of the gastrointestinal tract is damaged, lactose decomposing enzymes are not secreted from the mucous membrane layer, resulting in secondary lactose enzyme deficiency, which can lead to lactose intolerance In addition, monosaccharide intolerance may occur due to deficiency of monosaccharide enzymes.
- Lactose or milk and other monosaccharide foods taken orally may not be digested normally in the small intestine due to lactose intolerance or monosaccharide intolerance.
- If the sugar is not digested, it can cause more diarrhea.
- This can lead to dehydration.
- If viral gastroenteritis or bacterial gastroenteritis damages the gastrointestinal mucosa, secondary lactose intolerance can occur.
- While suffering from viral gastroenteritis, as well as for about 3 to 7 days from the day when diarrhea, vomiting, and abdominal pain from the gastroenteritis no longer occur, milk and milk-containing foods or foods containing lactose should not be consumed as much as possible. do. If newborns or infants who have been on milk protein or lactose-containing artificial nutrition have diarrhea, they should not consume lactose or milk-protein artificial nutrition until they no longer have diarrhea.
- Diarrhea caused by bile acids is treated with cholestyramine (Cholestyramine/Questran). Diarrhea caused by lack of enzymes secreted from the pancreas can be treated by finding out the cause of the shortage and treated with pancreatic enzymes.
- Although the disease that caused diarrhea cannot be fundamentally cured, diarrhea can be stopped for a while by selecting one of bismuth, opiates, or Loperamide, which can temporarily stop diarrhea, but diarrhea in children and adolescents can be treated. It is common not to treat it with drugs that stop diarrhea.
- Dehydration can be treated with oral glucose electrolyte rehydration treatment solution or oral phenomenon maintenance hydration treatment solution, and prophylactic hydration treatment can be performed to prevent diarrhea and dehydration from continuing.
When dehydration is caused by diarrhea due to infectious gastroenteritis, it is appropriate to prevent infection with the pathogen that caused gastroenteritis.
- Normally, you must take good care of preventing gastroenteritis due to infection by infectious pathogens.
- Drink beverages that are guaranteed not to be contaminated by pathogens, or boiled and sterilized beverages if possible.
- If possible, breastfeed instead of artificial nutrition. When you have diarrhea or vomiting due to infectious gastroenteritis, vomit or diarrhea may be contaminated with pathogenic bacteria, and if you are infected with the pathogenic bacteria, you may get infectious gastroenteritis. Always wash your hands thoroughly to prevent infectious gastroenteritis.
Acute diarrhea and/or vomiting and dehydration can be treated as an emergency treatment with an injectable or oral glucose electrolyte rehydration treatment solution.
- Emergency rehydration treatment is performed using a glucose electrolyte rehydration treatment solution for dehydration that has already occurred.
- When there are signs of severe dehydration such as shock due to severe acute dehydration due to diarrhea, etc., as a result of a decrease in blood pressure, whether it is an emergency rehydration treatment with an intravenous glucose electrolyte rehydration treatment solution or an emergency rehydration treatment by bone marrow injection.
- If you are conscious and part of the platoon is not blocked, choose one of the WHO oral glucose electrolyte rehydration treatment solutions or oral rehydration treatment solution, i.e. rehydralyte solution, and perform oral rehydration treatment for acute dehydration.Can be treated as an emergency.
- When starting oral rehydration treatment for the first time, the treatment dose of one dose of rehydration treatment solution per kg of body weight varies depending on age, but usually 40 to 50 cc is started.
- It is common to take the same dose of rehydration treatment solution orally until 4 hours from the start of treatment.
- Depending on the age, one serving of oral rehydration treatment solution can be fed with a spoon, a milk bottle, or a cup.
- This treatment is also carried out according to the instructions of a regular pediatrician.
- Unless the stomach or platoon is closed and the rehydration treatment solution is not to be taken orally, the oral glucose electrolyte rehydration treatment solution is a regular pediatric administration.
- Continue to take oral glucose electrolyte rehydration treatment solution orally as directed by your regular pediatrician, unless your stomach or platoon is closed and your doctor tells you that the rehydration treatment solution should not be taken orally.
- Of course, if your condition worsens during treatment, you should immediately contact your regular pediatrician and begin the appropriate treatment.
- To treat vomiting, diarrhea, and dehydration in this way, parents should at least be at least the half-doctors.
- And it is only possible in countries with medical conditions that can provide such treatment.
- If oral glucose electrolyte rehydration treatment solution cannot be taken orally, place the nasal gastric feeding tube through the nostril-nasal-pharyngeal cavity-esophagus into the stomach and apply the oral glucose electrolyte rehydration treatment solution through the nasal gastric feeding tube. It can be treated by injecting it directly into the stomach.
- Moisture and electrolyte retention rehydration treatment solutions can be used in hospitals.
- After rehydration treatment for about 4 hours, if diarrhea and vomiting are no longer and the condition improves, choose one of oral glucose electrolyte hydration treatment solutions such as Pedialite, Inparite, or Ricelite solution and serve as one serving.
- You can treat status maintenance dehydration by ingesting 150cc per kg of body weight with a spoon, cup, or milk bottle depending on your age and weight for 24 hours.
- If you are thirsty and hungry and try to eat, you can breastfeed.
- You can feed little by little with formula (artificial nutrition) that does not contain milk protein or lactose.
- At this time, Lactofree formula or low-allergic formula that does not contain lactose such as isomil or prosoy is diluted with plain water to a concentration of half to ⅓ of the usual concentration, and then a little bit of feeding begins. do.
- After rehydration treatment, some diarrhea continues to occur for an additional 24 hours with an oral glucose electrolyte hydration treatment solution.
- In this case, each time diarrhea, the same amount of water lost due to diarrhea stool, 10cc per kg of body weight is additionally fed each time diarrhea.
- In other words, the amount of water lost from diarrhea each time, in addition to the amount of hydration treatment solution that must be fed for 24 hours, is treated by feeding an additional 10cc per kg of body weight.
- In some ways, it seems to be very complex rehydration therapy and status quo hydration therapy for parents.
- But vomiting, diarrhea. When dehydration occurs in children and adolescents, mothers and fathers are most likely to undergo primary hydration treatment.
- Parents should at least be anti-doctors to be able to do this sign language treatment. How to feed breast milk or food when infants have diarrhea and mildly dehydrated
- If breastfeeding infants have diarrhea but are in general good health, continue breastfeeding unless otherwise directed by a regular pediatrician.
- Nursing mothers are sometimes stressed and breast milk may be difficult to secrete. Eating more food than usual can lead to better milk production and continue breastfeeding.
- If infants who eat artificial nutrition are slightly dehydrated due to diarrhea, hydration treatment is no longer necessary if diarrhea is less after receiving rehydration treatment and maintenance hydration treatment as described above.
- After 24 hours of hydration treatment, start feeding the usual concentration of formula.
- When treating dehydration in infants before 3 months of age, feed the lactose-free formula for at least 1 to 7 days after the rehydration treatment is over and the status quo hydration treatment is over.
- Diarrhea, vomiting, vomiting, and dehydration that occurred in infants who ate baby food. The first baby food you can eat when you’re finished is half-flowing baby food such as banana, rice porridge, and chicken broth. Emergency dehydration treatment according to the severity and symptoms of diarrhea and dehydration Vomiting a little
- You have a little diarrhea without vomiting, and your stomach hurts a little • No vomiting, no stomach aches, a little diarrhea
- In case of acute mild dehydration
- Calculate the oral glucose electrolyte rehydration treatment solution as a total amount of 40~50cc per kg of body weight, and take it with a spoon, milk bottle, or cup for 4 hours depending on the age of the child to treat dehydration.
- Vomiting severely with a little diarrhea
- Severe vomiting or vomiting while being treated with an oral glucose electrolyte rehydration treatment solution.
Acute diarrhea and/or vomiting and dehydration can be treated as an emergency treatment with an injectable or oral glucose electrolyte rehydration treatment solution.
• Emergency rehydration treatment with glucose electrolyte rehydration treatment solution for dehydration that has already occurred.
• When there is severe acute dehydration due to diarrhea and the resulting symptoms of severe dehydration such as shock due to a drop in blood pressure, whether it is an emergency rehydration treatment with an intravenous glucose electrolyte rehydration treatment solution or an emergency rehydration treatment with a bone marrow injection.
• If you are conscious and part of the platoon is not blocked, choose one of the WHO oral glucose electrolyte rehydration treatment solution or oral rehydration treatment solution, that is, Rehydralyte solution, and perform oral rehydration treatment.
Dehydration can be treated as an emergency.
• When starting oral rehydration treatment for the first time, the treatment dose of one dose of rehydration treatment solution per kg of body weight varies depending on age, but usually 40-50cc is started.
• It is common to take a single dose of the rehydration treatment solution orally until 4 hours after the start of treatment.
• One serving of oral rehydration treatment solution can be fed with a spoon, a bottle, or a cup depending on age.
• This treatment is also carried out according to the instructions of a regular pediatrician. • Continue to take oral glucose electrolyte rehydration treatment solution orally as directed by your regular pediatrician, unless your stomach or platoon is closed and your doctor tells you that the rehydration treatment solution should not be taken orally.
• Of course, if your condition worsens during treatment, you should immediately contact your regular pediatrician and begin the appropriate treatment.
• To treat vomiting, diarrhea, and dehydration in this way, parents should at least be anti-doctors. And it is only possible in countries with medical conditions that can provide such treatment.
• If oral glucose electrolyte rehydration treatment solution cannot be taken orally, place the nasal gastric feeding tube through the nostril-nasal-pharyngeal cavity-esophagus into the stomach and apply the oral glucose electrolyte rehydration treatment solution through the nasal gastric feeding tube. It can be treated by injecting it directly into the stomach.
• Moisture and electrolyte retention rehydration treatment solutions can be used in hospitals. • After rehydration treatment for about 4 hours, if diarrhea and vomiting are no longer and the condition improves, choose one of oral glucose electrolyte hydration treatment solutions such as Pedialite, Inparite, or Ricelite solution and serve as one serving. You can treat status maintenance dehydration by ingesting 150cc per kg of body weight with a spoon, cup, or milk bottle depending on your age and weight for 24 hours.
• If you are thirsty and hungry and try to eat, you can breastfeed.
• You can feed little by little with formula (artificial nutrition) that does not contain milk protein or lactose. • At this time, Lactofree formula or low-allergic formula that does not contain lactose such as isomil or prosoy is diluted with plain water to a concentration of half to ⅓ of the usual concentration, and then a little bit of feeding begins.
How to feed breast milk or food when infants have diarrhea and mildly dehydrated
- Breastfeeding infants and toddlers have diarrhea, but if their health is generally good, continue breastfeeding unless otherwise directed by a regular pediatrician.
- Nursing mothers are sometimes stressed, which can make it difficult to secrete milk. Eating more food than usual can lead to better milk production and continue breastfeeding.
- If infants and toddlers who are eating artificial nutrition are slightly dehydrated due to diarrhea, as described above, after receiving rehydration treatment and maintenance hydration treatment, if there is less diarrhea, there is no need for hydration treatment anymore.
- After 24 hours after finishing the hydration treatment, they start to feed the formula of the usual concentration.
- When treating dehydration in infants before 3 months of age, feed the lactose-free formula for at least 1 to 7 days after the rehydration treatment is finished and the status quo hydration treatment is finished.
- When the diarrhea, vomiting, vomiting, and dehydration that occurred in infants and young children who ate baby food, the first baby food you can eat is a little bit of semi-liquid baby food such as banana, rice porridge, and chicken broth.
Emergency dehydration treatment on an on-the basis depending on the severity and symptoms of diarrhea and dehydration
- Vomiting a little You have a little diarrhea without vomiting and your stomach hurts a little No vomiting, no stomach ache, a little diarrhea,
- When acute mild dehydration occurs Calculate the oral glucose electrolyte rehydration treatment solution as a total amount of 40 to 50 cc per kg of body weight, and consume it with a spoon, milk bottle, or cup for 4 hours depending on the age of the child to treat dehydration.
Severe vomiting while having a little diarrhea
- Severe vomiting or vomiting during treatment with an oral glucose electrolyte rehydration treatment solution Mild to moderate dehydration
- Oral glucose electrolyte rehydration treatment solution cannot be taken orally, or If the amount of water lost due to diarrhea is greater than the amount of the rehydration treatment solution taken orally, receive active treatment according to the instructions of a regular pediatrician.
- Instead of emergency treatment with oral glucose electrolyte rehydration treatment solution, receive rehydration treatment by intravenous or bone marrow injection at 20 cc per kg of body weight for the first 30 to 60 minutes of glucose electrolyte rehydration treatment solution for injection.
Injectable Glucose Electrolyte Rehydration Treatment Solution During or after receiving rehydration treatment by intravenous or bone marrow injection
- Keep vomiting
- or Vomiting and diarrhea continue or
- The patient continues to be ill or seems to be more ill
- Fever, mucous diarrhea,
- If you have bloody diarrhea,
- you should be treated in a hospital.
Injectable Glucose Electrolyte Rehydration Treatment Solution An example of general follow-up treatment during or after rehydration treatment with an intravenous or bone marrow injection.
In principle, regular pediatricians and parents should treat them appropriately at any time.
- No more vomiting or diarrhea Less vomiting or less diarrhea
- Do not vomit severely after ingesting oral glucose electrolyte hydration treatment solutions such as Pedialite solution and Inparite solution, etc.
- The status maintenance hydration treatment is performed by feeding an oral glucose electrolyte development maintenance hydration treatment solution with a spoon, cup, or milk bottle for 24 hours according to age, according to the doctor’s instruction, 150 cc/kg of body weight. At this time, if there is no more diarrhea or vomiting, dehydration and no pain,
- you can feed the amount you want to eat without limiting the therapeutic dose of the oral glucose electrolyte phenomenon maintenance hydration treatment solution.
- Rehydration treatment or status maintenance hydration treatment can be performed with an oral or injectable glucose electrolyte solution.
- At this time, the name and volume of the solution used for treatment, and the number and amount of stool and urine should be accurately recorded.
- Rehydration treatment with a glucose electrolyte solution intravenously, or during treatment of vomiting, diarrhea, or dehydration through rehydration treatment or treatment of vomiting, diarrhea, or dehydration, less and less vomiting or diarrhea or improvement in health, and unless otherwise directed by a regular pediatrician.
- You can continue to take more of the hydration treatment solution for maintaining the status of glucose, electrolytes, orally.
- The electrolyte components and amounts of liquid foods such as rice porridge or barley tea are not suitable for treatment of diarrhea, vomiting, and dehydration.
- Therefore, it is not a suitable food for rehydration treatment that can treat acute diarrhea, vomiting, and dehydration, or for maintaining the status quo hydration treatment.
- Also, while you have diarrhea, you can get more diarrhea if you consume milk or artificial nutrients containing lactose.
- Foods containing milk should not be consumed during diarrhea.
- When you have diarrhea due to gastroenteritis, if you feed fruit or vegetable juices or sauces such as apple juice or other types of fruit sauce, tomato juice, etc., the osmotic pressure in the gastrointestinal tract is increased more than normal, which can lead to osmotic diarrhea. Depending on your age, you can dilute apple juice or other fruit juices and eat them little by little. If you stop vomiting or diarrhea, start feeding your usual food little by little.
- While infants are suffering from gastroenteritis, do not feed artificial nutrition containing lactose, and feed artificial nutrition containing lactose-free soy protein such as lactose-free prosoy or isomil. When you start feeding artificial nutrition, dilute it to a concentration of 1/2 to ⅓ the concentration of artificial nutrition that was normally fed for the first few hours, and feed it in small portions once or twice.If you do not have diarrhea, then the artificial nutrient that was normally fed before diarrhea or vomiting.
- Feed them gradually by changing the concentration of nutrients. If you eat a small amount of artificial nutrition diluted more than the concentration of artificial nutrition you normally eat, about 10 to 30 cc at a time for the first time, and after you eat for the first time, you no longer have diarrhea and vomiting, and your stomach does not hurt, gradually increase the amount of artificial nutrition.
- And you can feed the artificial nutrition of the usual concentration. Start feeding artificial nutrition that does not contain lactose from the day when diarrhea and dehydration are cured for about 3 to 7 days.
- After the age of 1, infants and school-age children begin to eat little by little the food they normally eat.
- Diarrhea, vomiting, and dehydration in infants and young children are common symptoms such as cough and fever.
- Parents should be able to treat diarrhea, vomiting, and dehydration that occur in children and young children primarily at home with the help of a regular pediatrician.
Follow-up treatment after emergency treatment of dehydration with an injectable glucose electrolyte rehydration treatment solution
- Infants over 2 years of age or school-age children can be fed a small amount of hydration treatment solutions, such as Pedialite solution, and all liquids (refer to Table 34), such as Coca-Cola or Ginger ale sap, and Kate Lite, according to the doctor’s instructions.
- After the oral glucose electrolyte solution rehydration treatment, when feeding the status maintenance hydration treatment solution with a spoon, milk bottle, or cup, if you vomit a little, do not feed anything for 20 to 30 minutes and perform observational treatment. Then, if you no longer vomit, you can take another small dose.
- In addition, it is possible to gradually and gradually increase the amount of one serving of the phenomenon maintenance hydration treatment solution gradually and little by little. If you have any questions during treatment, ask a regular pediatrician over the phone and follow his instructions. After starting the oral glucose electrolyte solution rehydration treatment,
- if you do not vomit at all, do not have diarrhea, and are in good health for 8 to 12 hours, start taking the usual food according to your doctor’s instructions.
- Do not eat milk or foods containing lactose. After receiving oral glucose electrolyte solution rehydration treatment,
- if you do not have any or little diarrhea until 24 hours, begin to consume the usual foods little by little. You can feed the artificial nutrients you normally eat, but you can feed them by diluting the concentration of artificial nutrients to a concentration of 1/2 to ⅓ for the first 24 hours.
- This treatment is also done according to the instructions of a regular pediatrician. If infants or school-aged children after the age of 1 have diarrhea, milk, cheese, ice cream, and other foods containing milk or milk protein or lactose should not be consumed until no more diarrhea. Infants before the age of 1 should not be fed whole fluid foods such as soda water or Kool-aid instead of oral glucose electrolyte hydration treatment solution.
- The oral glucose electrolyte rehydration treatment solution provided here, the development maintenance hydration treatment solution,
- The brand name of is mainly available in the United States without a doctor’s prescription. The composition of the solution is almost the same.
- When purchasing an oral glucose electrolyte rehydration treatment solution or a status maintenance hydration treatment solution, purchase an appropriate oral glucose electrolyte rehydration treatment solution and a status maintenance hydration treatment solution according to the instructions of a regular pediatrician.

Mother and father are treating diarrhea, vomiting, and dehydration at home according to the instructions of a regular pediatrician.
In the following cases, call a regular pediatrician immediately and treat according to the instructions of a regular pediatrician.
- More frequent diarrhea or vomiting
- The amount of urine gradually decreases and the number of urinations decreases,
- Bleeding in the stool
- Mucus in the stool
- More pronounced dehydration
- Your child overall health is worsening,
- When mothers and fathers are unsure of treatment at home and are worried,
- do not hesitate to provide emergency treatment according to the hospital’s emergency room or a regular pediatrician.
Next is “The child who has been 50-months old will has a stomachache. Gastroenteritis, vomiting, diarrhea, abdominal pain,
This is an example of an Internet pediatric and adolescent health counseling question and answer on “Fever”.
Q.&A
My 50-year-old child has a stomachache.
Gastroenteritis, vomiting, diarrhea, abdominal pain, About heat
Q.
Good morning.
The child has a fever in the morning, vomits and diarrhea. Not so long ago, she said she had a stomachache….
Should I go to the hospital? For reference,
I went to the Department of Children and Adolescents yesterday, and they said they had a cold. But I am worried about vomiting too much. I vomited 5 times in an hour. I would like a good answer.
A
. To Ji-ae’s mother Good morning.
Thanks for the great question.
The more information you know about your child’s age, gender, past medical history, family medical history, medical examination findings, and clinical examination, the more helpful it is to give you an answer.
We will respond based on the information you provided.
You don’t know how old your child is, but if the child has fever, vomiting, stomach aches, and diarrhea, it is easy to be dehydrated. Your child is very sick.
Food poisoning, viral gastroenteritis, bacterial gastroenteritis, or other types of infectious diseases can cause these symptoms.
출처 및 참조문헌
Emergency Medical Service for Children, By Ross Lab. May 1989. p.10
Emergency care, Harvey grant and Robert Murray
Emergency Care Transportation of Sick and Injured American Academy of Orthopaedic Surgeons
Emergency Pediatrics A Guide to Ambulatory Care, Roger M. Barkin, Peter Rosen
Quick Reference To Pediatric Emergencies, Delmer J. Pascoe, M.D., Moses Grossman, M.D. with 26 contributors
Manual of Emergency Care 응급환자관리 정담미디어
소아가정간호백과-부모도 반의사가 되어야 한다, 이상원 저
The pregnancy Bible. By Joan stone, MD. Keith Eddleman, MD
Preparation for Birth. Beverly Savage and Dianna Smith
임신에서 신생아 돌보기까지. 이상원
Breastfeeding. by Ruth Lawrence and Robert Lawrence
The Johns Hopkins Hospital, The Harriet Lane Handbook, 18th edition
Red book 29th-31st Ed 2021
Nelson Text Book of Pediatrics 19th-21st Edition
Infectious disease of children, Saul Krugman, Samuel L Katz, Ann A. Gershon, Catherine Wilfert
The Harriet Lane Handbook 19th Edition
Growth and Development of Children, George H. Lowrey 8th edition
소아과학 대한교과서
제1권 소아청소년 응급의료 참조문헌과 출처
Other
Copyright ⓒ 2015 John Sangwon Lee, MD., FAAP
“부모도 반의사가 되어야 한다”-내용은 여러분들의 의사로부터 얻은 정보와 진료를 대신할 수 없습니다.
“The information contained in this publication should not be used as a substitute for the medical care and advice of your doctor. There may be variations in treatment that your doctor may recommend based on individual facts and circumstances. “Parental education is the best medicine.”
Copyright drleepediatrics.com 2/16/2026